pISSN : 3058-423X eISSN: 3058-4302
Open Access, Peer-reviewed
pISSN : 3058-423X eISSN: 3058-4302
Open Access, Peer-reviewed
Ji Hyun Lee,Yang Won Lee
http://dx.doi.org/10.17966/KJMM.2016.21.2.27 Epub 2016 July 01
Abstract
Onychomycosis is one of the most common diseases of the nails caused by dermatophytes, yeasts, and non
dermatophytic molds. Among the onychomycosis, tinea unguium occurred by dermatophytes such as Trichophyton rubrum, Trichophyton mentagrophytes, and Epidermophyton floccosum. Treatment options of onychomycosis include oral and topical antifungal agents, surgery or a combination therapy of theses modalities. The complete remission of onychomycosis requires long-term treatment with systemic and topical antifungal agents and recurrences and re-infections are common. In this review, we provide insights on the topical antifungal agents in onychomycosis and introduce new topical antifungal agents.
Keywords
Topical treatment Tinea unguium Onychomycosis
서 론
손발톱진균증은 dermatophytes, candida, nondematophytic mold에 의해 손발톱이 감염되어 변색, 손발톱밑 과각화증, 손발톱 박리 등의 특징적인 임상 양상을 보이는 진균에 의한 손발톱 감염증이다[1]. 손발톱진균증은 손발톱에서 발생하는 질환 중 가장 흔한 질환으로 전체 손발톱 질환의 약 20%를 차지한다고 알려져 있으나, 최근 생활 방식의 변화와 노인 인구의 증가, 면역 질환이나 당뇨 등과 같은 전신 질환의 증가 등으로 손발톱 질환의 50%까지 차지한다는 보고도 있다[2]. 손톱보다 발톱이 4~10배 더 흔히 이환되며, 손발톱진균증의 양상은 distal-lateral subungual onychomycosis (DLSO, 원위측위 손발톱밑형)가 90%로 가장 흔하고, 훨씬 드물게 superficial white onychomycosis (SWO, 백색얕은형) (7%), proximal sub-ungual onychomycosis (PSO, 근위손발톱밑형) (3%) 를 볼 수 있다[3]. 최근 국내에서는 노인 인구가 증가함에 따라 유병율이 증가하는 비교적 흔한 질환으로, 2차 합병증 같은 의학적 측면을 고려할때 적극적인 치료가 필요하다.
손발톱백선증은 dermatophyte에 의한 손발톱 감염을 의미하며, 전체 백선증의 10~17%를 차지한다. 손백선증과 발백선증을 장기간 치료하지 않고 방치하여 손톱과 발톱에 각각 감염을 일으키며, 손발톱끝아래허물 (hyponychium)을 통해 손발톱바닥 (nail bed)로 퍼지고 손발톱판을 파괴한다. 최근 손발톱백선증에 관해 전국적으로 조사한 결과는 50대에 가장 많고 60대, 40대, 30대, 70세 이상의 순으로 관찰되었다[4]. 이와 같이 우리나라에서 노인 인구가 증가하고 있고 노인들에게 유병률이 높게 조사되고 있으므로, 상대적으로 손발톱진균증이 증가할 것으로 추측된다. 감염 초기에는 미용적인 문제 외에는 자각 증상이 없어 그대로 방치하는 경우가 많은데 다른 피부 부위로 전파되어 자가접종을 일으키거나, 재발하고, 다른 가족 구성원에게 전파할 수 있는 감염원이 되는 등 삶의 질에 영향을 미친다[5].
손발바닥에 흔히 발생하는 표재성 진균증에 비하여 상대적으로 치료가 어려워 국소도포제 뿐만 아니라 경구제 치료를 요하는 경우가 대부분이다. 그러나 간기능에 문제가 있거나 병용금기 약물의 복용으로 경구용 항진균제를 쓸 수 없는 경우, 또 는 경구용 항진균제와 병용요법으로 치료효과를 높이기 위해 국소 치료제가 사용되어 왔다. 현재 가장 많이 쓰이고 있는 대표적인 국소 치료제는 amorolfine과 ciclopirox olamine이 있으며 최근 치료율을 높이는 새로운 약제 및 기제가 개발되고 있다. 이에 본고는 손발톱진균증의 현재까지 개발되어 사용 중이거나 연구에 있는 외용제를 고찰 하고 최신 지견을 소개하고자 한다.
Amorolfine
1981년 개발된 amorolfine은 phenyl-propyl-morpholine morpholine 유도체로서 ergosterol의 생합성에 관여하는 delta-14-reductase와 delta-7,8-isomerase를 억제 한다. 정진균 (fungistatic, inhibition of cell growth) 및 살진균 (fungicidal, cell death) 작용을 하며 각종 dermatophyte, candida, Malassesia furfur, 이상성 진균 (dimorphic fungi) 등에 대하여 광범위하게 작용한다[6],[7]. 손발톱도포용으로 제작된 amorolfine 5% nail lacquer (Loceryl®)는 손발톱 침투력이 뛰어난 국소용 손발톱진균증 치료제로 도포 시 손발톱 표면에 씻겨나가지 않는 비수용성막을 형성하며 막 안에 존재하는 amorolfine이 계속적으로 손발톱판을 통하여 침투하여 작용한다[6],[8]. Amorolfine 5% nail lacquer는 6~12개월 동안 주 1~2회 도포 한다.
저농도로 다량의 진균에 작용하는 장점이 있으며 ciclopirox보다 지속시간이 길고 비용이 저렴하다. 매일 도포하는 약제에 비해 일주일에 한 번 도포하므로 환자들의 순응도가 좋다. 그러나 미국과 캐나다 등에서는 아직 손발톱진균증에 승인을 받지 못하였으며 도포 전에 손발톱 다듬는 줄 (nail file)로 깨끗이 해야 하는 번거로움이 있다.
손발톱바탕질을 침범하지 않은 성인의 손발톱 진균증에서 6개월 간 amorolfine lacquer 도포 시 12~52% 완치율과 55~76% 진균학적 완치율을 보이고 있다[9],[10],[11]. 최근 Cochrane 연구에서 ciclopirox olamine에 비해 amorolfine이 더 효과적인 것으로 보고되었다[12]. 그러나 아직까지 무작위 비교 연구는 부족한 실정으로 추가 연구가 필요하다.
Ciclopirox
Ciclopirox는 hydroxypyridone 약물로, 손발톱진균증 치료에 있어 ciclopirox 8% nail lacquer가 2014년 6월 전까지는 유일하게 미국 FDA 승인을 받은 약제였다[13]. Ciclopirox은 trivalent cations (eg, Fe3+)에 결합하여 금속 의존성 효소 (eg.,cytochromes)를 억제하며 미토콘드리아 전자 전달 과정에서 발생하는 에너지 생산에도 영향을 준다. 살진균력이 있으며 이외에도 항염증작용과 항알레르기 효과가 있다[14],[15]. 하루 한 번, 손톱에는 24주 동안, 발톱에는 48주 동안 도포한다[15].
Ciclopirox는 고전적인 vinyl resin-based nail lacquer와 새롭게 개발된 hydroxypropyl chitosan-based nail lacquer의 두 가지 종류가 있다. 기존의 vinyl resin-based ciclopirox의 경우 1~9%의 완치율과 10~32% 진균학적 완치율을 보이는 것으로 보고 되었다[16],[17]. Ciclopirox는 저항 (resistance) 진균의 발생 가능성이 적은 장점이 있으나 용액이 잘 침투 하도록 용액이나 손발톱 다듬는 줄로 이전에 도포된 치료제를 제거하고 손발톱판의 두께를 감소 시켜야 하는 번거로움이 있다. 최근 개발된 막 (film)을 형성하는 hydrosoluble biopolymer (수용성 생체고분자)인 hydroxypropyl chitosan-based nail lacquer의 경우, 침투가 더 잘되며 48주 치료 후 기존제제에 비해 반응군이 66% 더 많았으며 이환 손발톱의 감소는 40% 더 높게 나타났다[18],[19]. 또한 완치율을 12.7%까지 향상시켰다[18].
Terbinafine
Terbinafine은 살진균작용을 하는 allylamine 계열 항진균제로 진균 세포막에서 ergosterol 합성에 필요한 squalene epoxidase를 억제함으로써 세포막 형성을 방해하는 작용을 한다. 주로는 경구약제로 사용되나, 2009년 Celtic Pharma에서 transfersome 형태의 terbinafine 국소도포제 (TDT-067)가 소개 되었다[20]. Transfersome 형태일 경우, 지질 기제의 liposome이 침투율을 향상시켜 치료율을 높이는 것으로 알려져 있다[21].Transfersome®-terbinafine에 대한 open-label 연구에서 하루 2회 도포 시 진균학적 완치율이 14주째 90%, 24주째 80%로 관찰되었으며, 24주째 33% 환자에서 정상적인 손발톱이 2 mm 이상 자라남을 관찰하였다[22]. Elewski 등의 연구에 따르면 경증내지 중등증의 발톱진균증에 있어 terbinafine nail solution이 기제나 amorolfine 5% nail lacquer에 비해 우수한 것으로 나타났다[23].
Ketoconazole
Dual acrylate-silicone hybrid copolymer system 으로 된 anhydrous/alcohol lacquer 제재의 [14C]- ketoconazole의 경우 필름을 형성하여 밀폐효과가 있어 [14C]-ketoconazole lacquer가 크림제재에 비하여 손발톱바닥에 오래 남아 치료효과를 나타낸다[24].
Amphotericin B
Amphotericin B는 non-dermatophytic mold 손발톱진균증에 사용될 수 있다. 8명의 non-dermatophyte 손발톱진균증 환자를 대상으로 dimethylsulphoxide 와 2-propanol로 희석된 amphotericin B (2 mg/ml) 용액을 손발톱에 하루 한 번 1~3방울 떨어뜨린 연구에서, 12개월 후 모든 환자에서 임상적으로 완치되었으며 7명의 환자에서 진균학적 완치를 보였다[25]. 이에 따라 amphotericin B의 국소제제도 손발톱진균증 치료에 사용해 볼 수 있으며, Fusarium 종 등의 non-dermatophytic mold에 감염된 손발톱진균증의 일차 치료제로 고려해볼 수있다.
Efinaconazole
Efinaconazole은 DLSO 치료제로 개발된 triazole 계열의 국소 치료제로 2014년 10% efinaconazole solution으로 FDA 승인을 받았다[26],[27]. Ergosterol 계열로 14α-demethylase inhibitor로 작용하여 살진균작용을 나타낸다. Efinaconazole은 dermatophytes, nondermatophytes, yeast 모두에 작용하는 약물로 각질이 두꺼운 손발톱판, 손발톱바닥 및 바탕질로 잘 침투한다. 액체가 흘러나오는 내장형 브러시 형태로 알코올, 친지질성 에스테르, 사이클로 메티콘이 포함된 용액으로, 매일 환부에 도포하며 약물이 빨리 건조되므로 남은 약물을 제거하는 번거로움이 없다[28]. 특히 경도와 중등도의 distal lateral subungual onychomycosis (DLSO)에서 효과가 좋은 것으로 알려져 있다[29].
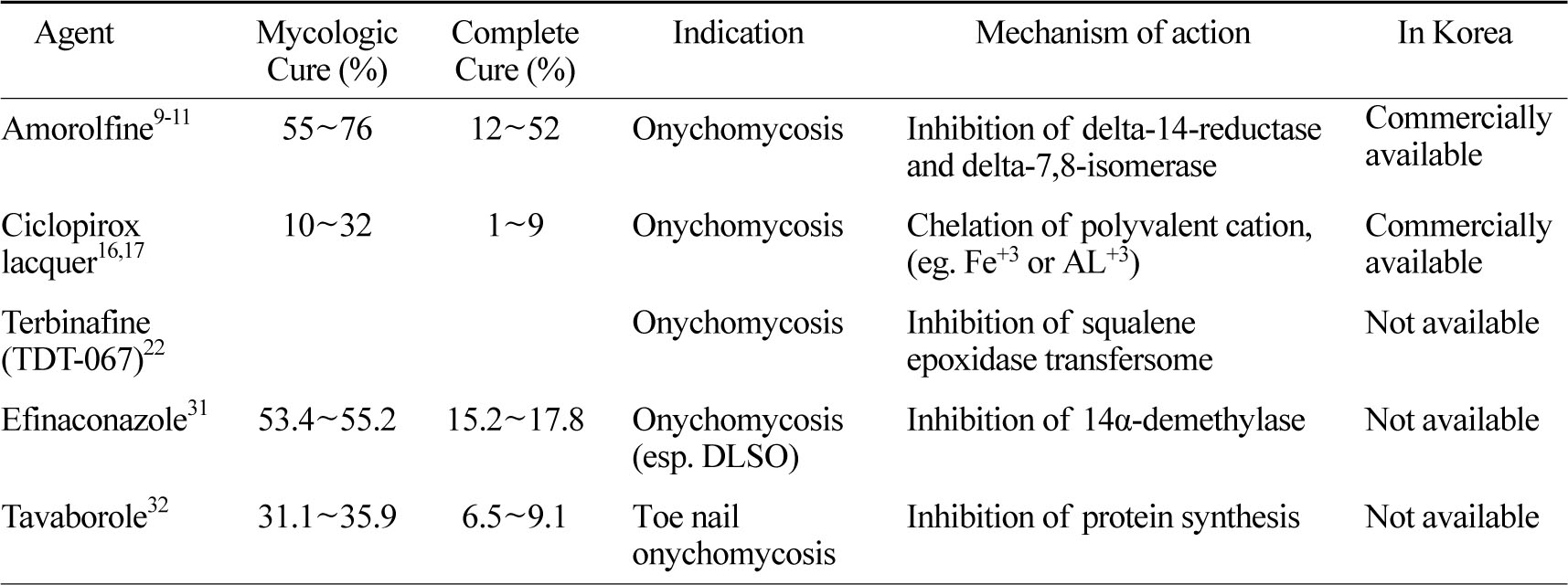
기니픽 (guinea pig)의 손발톱진균증 모델에서 efinaconazole 10% 용액이 amorolfine이나 ciclopirox 에 비해 유의하게 dermatophyte의 수를 더 감소 시켰다[30]. 1,655명의 손발톱진균증 환자를 대상으로 하는 2개의 무작위 이중맹검 3상 임상시험 (NCT01008033, NCT01007708)에서 10%의 efinaconazole을 48주 동안 매일 한 번 도포하여 52주째 평가하였을 때 완치율은 15.2~17.8%로 대조군의 3.3~5.5%보다 높게 나왔으며, 진균학적 완치율도 53.4~55.2%로 나왔다. 도포 부위의 피부염과 물집이 있었으나 약물상호작용이나 간손상 등의 전신부작용은 보고되지 않았다[31]. 일부 연구에서는 경도내지 중등도의 DLSO에서 경구 itraconazole 치료와 유사한 효과를 보였으며 ciclopirox 8% nail lacquer 보다 완치율이 더 높았다[13].
Tavaborole
Tavaborole은 붕소 기본의 새로운 손발톱진균증 국소 치료제로 최근 3상시험이 완료되었으며, 2014년 6월 FDA에 승인을 받았다[32]. Tavaborole 5% 용액을 하루 한 번 도포하는 요법으로 사용한다. Mammalian leucyl - tRNA synthetase에 비해 fungal leucyl - tRNA synthetase를 1,000배 이상 선택적으로 억제하며 단백질 합성을 저해, 세포성장 종결, 세포 괴사를 통해 항진균효과를 나타낸다. 분자량이 151.93 g/mol로 작아 두꺼운 손발톱판에 비교적 흡수가 잘되고, 친수성으로 케라틴에 오래 남아있으며, 빠르게 건조되어 기존 약물을 제거하지 않아도 된다[33]. 최근 보고에 따르면 tavaborole은 치료 후 3개월에도 dermatophyte에 대한 살진균에 필요한 최소 농도의 20배까지 유지되며, 도포 14일째 ciclopirox에 비해 40배 이상의 농도로 손발톱에 남아 있었으며 dermatophyte의 손발톱진균증에 더 효과가 좋다[13],[34].
성인을 대상으로 하는 DLSO 3상 임상 연구에서, 0.5% tavaborole을 매일 48주 도포하였을 때 tavaborole을 도포한 군에서, 31.1~35.9% 진균학적 완치율을 보였으며, 6.5~9.1% 완치율을 보였다[32]. 환자의 2.7%에서 도포 부위의 벗겨짐 (exfoliation), 1.6% 홍반, 1.3%에서 자극감만 관찰되었으며 다른 부작용은 없었다.
결 론
손발톱진균증은 증가 추세에 있으나 완치가 어렵고 재발률 및 재 감염이 잘되어 치료가 어려운 질환 중에 하나이다. 중등도 이상의 손발톱진균증의 치료에 있어 국소 치료제만으로는 효과가 적어 현재 경구 치료제가 표준 치료로 알려져 있으며, 경구 치료제와 국소 치료제의 병용 시 치료 기간을 줄이고 환자의 순응도를 높인다는 보고가있다[35]. 그러나 경구 치료제의 경우, 약물독성, 약물상호작용, 고비용, 내성균 출현, 높은 재발률 등 의 문제가 있어 새로운 국소 치료제들이 개발되고 있다[36]. 경증의 손발톱진균증의 치료에 있어 ciclopirox 8%와 amorolfine 5% nail lacquer로 치료해 볼 수 있으나, 단독 치료 시 완치율은 각각 9%,12~52%로 치료율이 낮은 편이다. 새롭게 개발된 efinaconazole 10% solution의 경우 완치율이 더 높았으며, 기존의 경구용 제제인 terbinafine을 친지질성 기질에 넣어 각질층을 통한 투과율을 높인 제제 (TDT 067)가 기존 치료제에 비하여 우수한 것으로 보고되었다 (Table 1). Amphotericin B 용액이나 [14C]-ketoconazole lacquer도 손발톱진균증의 치료효과가 발표되었다. 이처럼 새로운 국소진균제들이 손발톱진균증 국소 치료에 있어 새로운 가능성을 보여주었다. 추가적인 효능 비교 연구를 통하여 적극적으로 환자 치료에 적용해 볼 수 있겠다.
Acknowledgments
"This work was supported by the National Research Foundation of Korea (NRF) grant funded by the Korea government (MSIP) (No. NRF-2015R1C1A2A010- 54767)".
Conflict of interest
None declared.
References
1. Schieke SM, Garg A. Superficial fungal infection. In: Goldsmith LA, Katz SI, Gilchrest BA, Paller AS, Leffell DJ, Wolff K, editors. Fitzpatrick's dermatology in general medicine. 8th ed. New York: McGraw-Hill, 2012:2277-2328
2. Faergemann J, Baran R. Epidemiology, clinical presentation and diagnosis of onychomycosis. Br J Dermatol 2003;149(Suppl. 1)65:1-4
Crossref
Google Scholar
3. Cho BK. Diagnoses and differential diagnoses of superficial mycoses. Korean J Med Mycol 2001;6:49 -56
Google Scholar
4. Eun YS, Lee YB, Park HJ, Cho BK. A statistical survey of nail disease -Nail clinic of the Yeouido Saint Mary's Hospital, 2000~2010. Korean J Dermatol 2012; 50:8-17
Google Scholar
5. Shivakumar HN, Juluri A, Desai BG, Murthy SN. Ungual and transungual drug delivery. Drug Dev Ind Pharm 2012;38:901-911
Crossref
Google Scholar
6. Gupta AK, Sauder DN, Shear NH. Antifungal agents: an overview. Part II. J Am Acad Dermatol 1994;30: 911-933; quiz 934-936
Crossref
Google Scholar
7. Polak AM. Preclinical data and mode of action of amorolfine. Clin Exp Dermatol 1992;17(Suppl. 1):8 -12
Crossref
Google Scholar
8. Pittrof F, Gerhards J, Erni W, Klecak G. Loceryl nail lacquer--realization of a new galenical approach to onychomycosis therapy. Clin Exp Dermatol 1992;17 (Suppl. 1):26-28
Crossref
Google Scholar
9. Zaug M, Bergstraesser M. Amorolfine in the treatment of onychomycoses and dermatomycoses (an overview). Clin Exp Dermatol 1992;17(Suppl. 1):61-70
Crossref
Google Scholar
10. Lauharanta J. Comparative efficacy and safety of amorolfine nail lacquer 2% versus 5% once weekly. Clin Exp Dermatol 1992;17(Suppl. 1):41-43
Crossref
Google Scholar
11. Reinel D, Clarke C. Comparative efficacy and safety of amorolfine nail lacquer 5% in onychomycosis, once-weekly versus twice-weekly. Clin Exp Dermatol 1992;17(Suppl. 1):44-49
Crossref
Google Scholar
12. The Cochrane Library: Topical treatments for fungal infections of the skin and nails of the foot, 2009
13. Del Rosso JQ. The role of topical antifungal therapy for onychomycosis and the emergence of newer agents. J Clin Aesthet Dermatol 2014;7:10-18
Google Scholar
14. Bohn M, Kraemer KT. Dermatopharmacology of ciclopirox nail lacquer topical solution 8% in the treatment of onychomycosis. J Am Acad Dermatol 2000;43:S57-69
Crossref
Google Scholar
15. Subissi A, Monti D, Togni G, Mailland F. Ciclopirox: recent nonclinical and clinical data relevant to its use as a topical antimycotic agent. Drugs 2010;70:2133 -2152
16. Gupta AK, Paquet M, Simpson FC. Therapies for the treatment of onychomycosis. Clin Dermatol 2013; 31:544-554
17. Gupta AK, Joseph WS. Ciclopirox 8% nail lacquer in the treatment of onychomycosis of the toenails in the United States. J Am Podiatr Med Assoc 2000;90: 495-501
Crossref
Google Scholar
18. Baran R, Tosti A, Hartmane I, Altmeyer P, Hercogova J, Koudelkova V, et al. An innovative water-soluble biopolymer improves efficacy of ciclopirox nail lacquer in the management of onychomycosis. J Eur Acad Dermatol Venereol 2009;23:773-781
Crossref
Google Scholar
19. Monti D, Saccomani L, Chetoni P, Burgalassi S, Senesi S, Ghelardi E, et al. Hydrosoluble medicated nail lacquers: in vitro drug permeation and corresponding antimycotic activity. Br J Dermatol 2010; 162:311-317
Crossref
Google Scholar
20. Sigurgeirsson B, Ghannoum M. Therapeutic potential of TDT 067 (terbinafine in Transfersome): a carrierbased dosage form of terbinafine for onychomycosis. Expert Opin Investig Drugs 2012;21:1549-1562
Crossref
Google Scholar
21. Tanriverdi ST, Ozer O. Novel topical formulations of Terbinafine-HCl for treatment of onychomycosis. Eur J Pharm Sci 2013;48:628-636
Crossref
Google Scholar
22. Dominicus R, Weidner C, Tate H, Kroon HA. Openlabel study of the efficacy and safety of topical treatment with TDT 067 (terbinafine in Transfersome(R)) in patients with onychomycosis. Br J Dermatol 2012; 166:1360-1362
Crossref
Google Scholar
23. Elewski BE, Ghannoum MA, Mayser P, Gupta AK, Korting HC, Shouey RJ, et al. Efficacy, safety and tolerability of topical terbinafine nail solution in patients with mild-to-moderate toenail onychomycosis: results from three randomized studies using doubleblind vehicle-controlled and open-label activecontrolled designs. J Eur Acad Dermatol Venereol 2013;27:287-294
Crossref
Google Scholar
24. Hafeez F, Hui X, Chiang A, Hornby S, Maibach H. Transungual delivery of ketoconazole using novel lacquer formulation. Int J Pharm 2013;456:357-361
Crossref
Google Scholar
25. Lurati M, Baudraz-Rosselet F, Vernez M, Spring P, Bontems O, Fratti M, et al. Efficacious treatment of non-dermatophyte mould onychomycosis with topical amphotericin B. Dermatology 2011;223:289-292
Crossref
Google Scholar
26. Patel T, Dhillon S. Efinaconazole: first global approval. Drugs 2013;73:1977-1983
Google Scholar
27. Tschen EH, Bucko AD, Oizumi N, Kawabata H, Olin JT, Pillai R. Efinaconazole solution in the treatment of toenail onychomycosis: a phase 2, multicenter, randomized, double-blind study. J Drugs Dermatol 2013;12:186-192
Google Scholar
28. Tatsumi Y, Nagashima M, Shibanushi T, Iwata A, Kangawa Y, Inui F, et al. Mechanism of action of efinaconazole, a novel triazole antifungal agent. Antimicrob Agents Chemother 2013;57:2405-2409
Crossref
Google Scholar
29. Lipner SR, Scher RK. Efinaconazole in the treatment of onychomycosis. Infect Drug Resist 2015;8:163 -172
Crossref
Google Scholar
30. Sugiura K, Hosaka S, Jo W, Tatsumi Y. Unique pro perties of efinaconazole 10% solution, a new topical treatment for onychomycosis. Proceedings of the 71st Annual Meeting, American Academy of Dermatology; 2013 March 1-5; Miami Beach Florida, United States
31. Elewski BE, Rich P, Pollak R, Pariser DM, Watanabe S, Senda H, et al. Efinaconazole 10% solution in the treatment of toenail onychomycosis: Two phase III multicenter, randomized, double-blind studies. J Am Acad Dermatol 2013;68:600-608
Crossref
Google Scholar
32. Elewski BE, Aly R, Baldwin SL, Gonzalez Soto RF, Rich P, Weisfeld M, et al. Efficacy and safety of tavaborole topical solution, 5%, a novel boron-based antifungal agent, for the treatment of toenail onychomycosis: Results from 2 randomized phase-III studies. J Am Acad Dermatol 2015;73:62-69
Crossref
Google Scholar
33. Hui X, Baker SJ, Wester RC, Barbadillo S, Cashmore AK, Sanders V, et al. In Vitro penetration of a novel oxaborole antifungal (AN2690) into the human nail plate. J Pharm Sci 2007;96:2622-2631
Crossref
Google Scholar
34. Tosti A, Elewski BE. Treatment of onychomycosis with efinaconazole 10% topical solution and quality of life. J Clin Aesthet Dermatol 2014;7:25-30
Google Scholar
35. Vejnovic I, Simmler L, Betz G. Investigation of different formulations for drug delivery through the nail plate. Int J Pharm 2010;386:185-194
Crossref
Google Scholar
36. Hwang SM, Kim DM, Suh MK, Kwon KS, Kim KH, Moon KC, et al. Epidemiology survey of onychomycosis in Korean: Multicenter Study. Korean J Med Mycol 2011;16:35-43
Google Scholar