pISSN : 3058-423X eISSN: 3058-4302
Open Access, Peer-reviewed
pISSN : 3058-423X eISSN: 3058-4302
Open Access, Peer-reviewed
Jae-Hui Nam,Jung Yup Kim
http://dx.doi.org/10.17966/KJMM.2017.22.3.87 Epub 2017 September 29
Abstract
Keywords
Fungal infection Laser Light Onychomycosis Tinea unguium
서 론
손발톱진균증(onychomycosis)은 손발톱바닥을 포함한 손발톱의 진균 감염으로 정의한다. 북미에서는 약 8% 정도의 유병률을 보이며 연령이 증가할수록 유병률이 증가하는 경향이 있으며 65세 이상의 환자의 30%에서 손발톱진균증을 갖고 있다[1],[2]. 이 중 피부사상균에 의한 손발톱 감염은 손발톱백선증(tinea unguium)으로 지칭하며 이는 전체 피부 백선의 10~17%를 차지하며 원인균으로는 Trichophyton(T.) rubrum이 가장 흔하고 T. mentagrophytes complex의 T. interdigitale 순으로 관찰된다. 이에 따른 주요 증상으로는 손발톱밑의 과각화증, 손발톱 박리증, 색깔의 변화 등이 나타난다[1],[2],[3],[4],[5]. 손발톱백선증은 특히 노인, 당뇨, 다운 증후군, 건선, HIV 감염, 말초 혈관의 부전, 말초 신경 이상, 발의 기형 등이 있는 경우 일반적인 경우에 비해 2배 이상 많이 발생하기도 한다[5],[6]. 또한 소아에서 발생한 손발톱진균증의 경우 27.2%에서 가족력이 있어 가족간의 감염도 상당 부분을 차지하는 것으로 생각된다[7]. 피부사상균과 효모균 외에 비피부사상균성 진균에 의한 손발톱진균증은 약 10% 정도로 보고되고 있으나 오염균과의 감별이 어려워 진단이 잘 되지 않는 것을 고려할 때 앞으로 분자생물학적인 진단기법의 발전이 더 많은 원인균의 발견에 큰 역할을 할 것으로 생각되고 있다[8].
치료로는 국소치료제와 경구항진균제 모두 가능하지만 경구항진균제의 경우 약물독성, 약물상호작용, 간손상 등의 문제로 환자의 상태에 따라 주의를 요하며 국소치료제의 경우 비효율적인 투과성으로 인해 단독치료로 사용하기에 부족하다. 최근에는 efinaconazole 등의 새로운 국소치료제 등의 개발로 국소치료제의 부족한 점을 보완할 것으로 기대하고 있다[1].
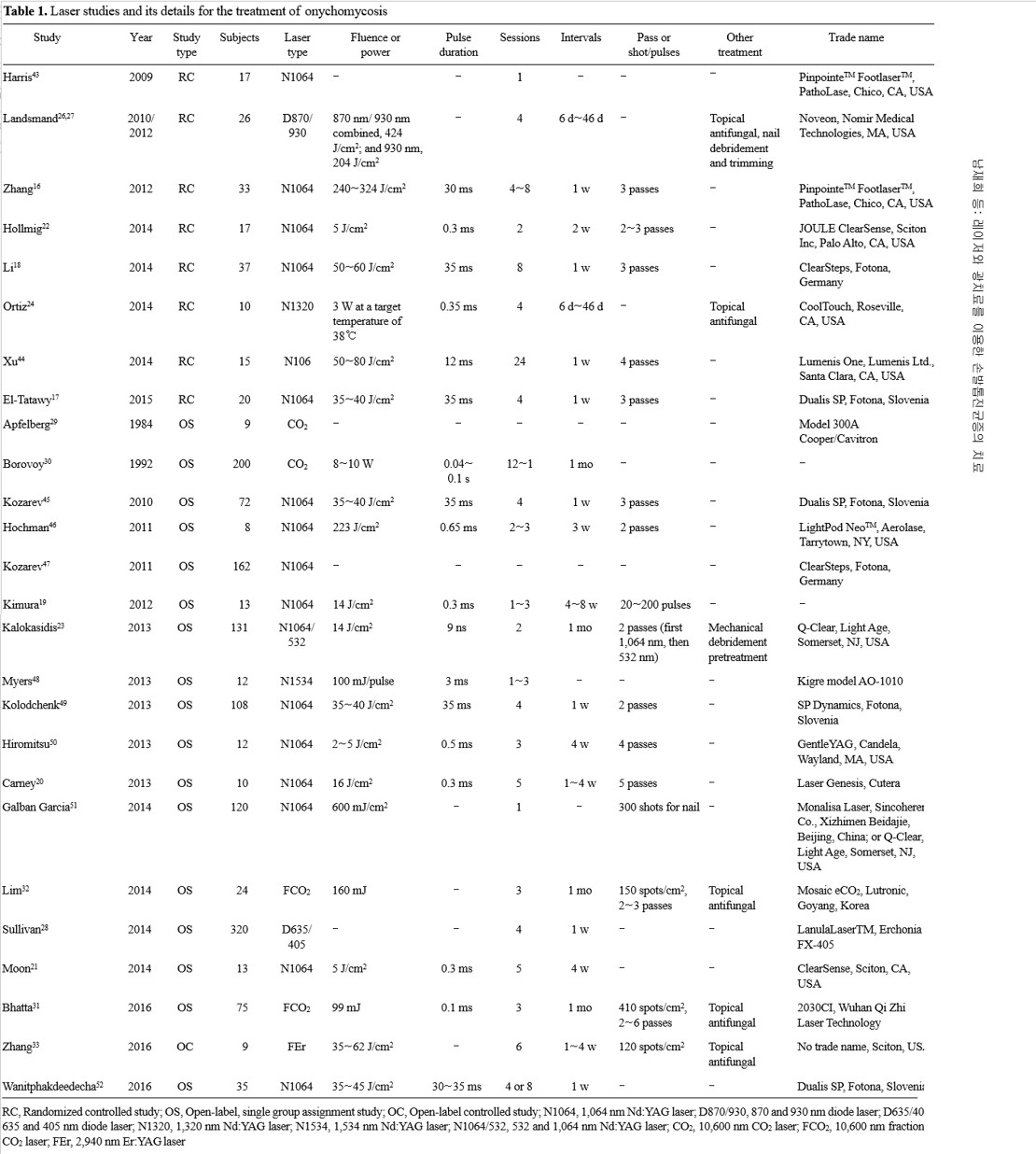
피부과 영역에서 레이저와 기타 광원을 이용한 치료는 다양한 질환에서 이용되고 있다. 레이저와 기타 광원을 이용한 치료는 전신적인 부작용이 거의 없어 환자의 내과적인 상태를 크게 고려하지 않아도 된다는 장점으로 많은 주목을 받았고 특히 2010년 미국 식약청에서 손발톱진균증에 Neodymium: yttrium-aluminum-garnet (Nd:YAG) 레이저, 다이오드 레이저를 승인하면서 최근 임상에서 많은 사용되고 있다[9]. 이에 저자들은 손발톱백선증을 포함한 손발톱진균증에서 레이저와 기타 광원을 이용한 치료에 대해 발표된 논문에 대한 고찰을 하고 새로운 치료법으로서의 가능성에 대해서 알아보고자 한다. 논문의 검색은 PubMed (https://www.ncbi.nlm.nih.gov/pubmed)와 google scholar (https://scholar.google.co.kr)에서 'onychomycosis', 'tinea unguium', 'laser', 'light', 'phototherapy', 'photodynamic therapy', 'fungus'로 검색하였고 5개 미만의 증례에 대한 연구 혹은 연구의 방법론이 불명확한 것은 제외하였다. 전체적인 연구의 요약은 Table 1, 2, 그리고 3에 정리하였다.

Nd:YAG 레이저
손발톱무좀에 사용하는 Nd:YAG 레이저의 파장은 532 nm, 1,064 nm, 1,320 nm, 1,534 nm 등이며 그 중에서도 1,064 nm 파장의 레이저가 가장 흔하게 사용된다. Nd:YAG 레이저는 펄스폭에 따라서 긴 펄스폭, 짧은 펄스폭으로 나누고 이에 따라 조직에 미치는 효과가 매우 다르다. 레이저를 이용한 손발톱진균증의 치료는 레이저의 선택적 광열분해(selective photothermolysis) 기전을 통해 주변조직의 손상을 입히지 않고 정해진 조직에만 영구적인 열손상을 입히는 것을 이용한 것이다[10]. 532 nm의 파장의 경우에는 406에서 555 nm에서 T. rubrum이 생성하는 xanthomegnin 색소의 최고흡수량(peak absorption)을 보이므로 이를 통해 진균에 직접 영향을 줄 것이라고 추측하고 있으며 1,064 nm 파장은 충분히 긴 파장을 통해서 더 깊이 위치한 조직의 진균에 효과를 나타낼 것으로 생각하고 있다[11],[12]. 그러나 Nd:YAG 레이저를 이용한 생체외 연구에서는 일관성 있는 결과를 나타내는 데는 실패하였다. Vural 등[13]이 짧은 펄스폭인 Q-switched Nd:YAG 레이저를 이용한 시험에서 532 nm와 1,064 nm 파장이 효과적으로 T. rubrum의 성장을 억제하는 것을 확인하였으나 Hees 등[14]이 Q-switched Nd:YAG 레이저와 긴 펄스폭을 이용한 연구에서는 진균 성장에 대한 억제효과를 관찰할 수 없었다. 그러나 이와 같은 생체외 연구는 인간에서 발생하는 진균 감염과 동일한 환경을 만들기 어려우며 각 실험 프로토콜 등이 상이하여 일치하는 결과를 만들지 못했을 것으로 생각하고 있다. 일부 저자들은 레이저가 만들어내는 50℃ 이상의 열이 진균의 사멸을 시키는 것으로 생각하고 있으며 특히 긴 펄스폭의 레이저의 경우에는 이와 같은 열에 의한 직접 손상이 중요한 기전으로 생각된다[15].
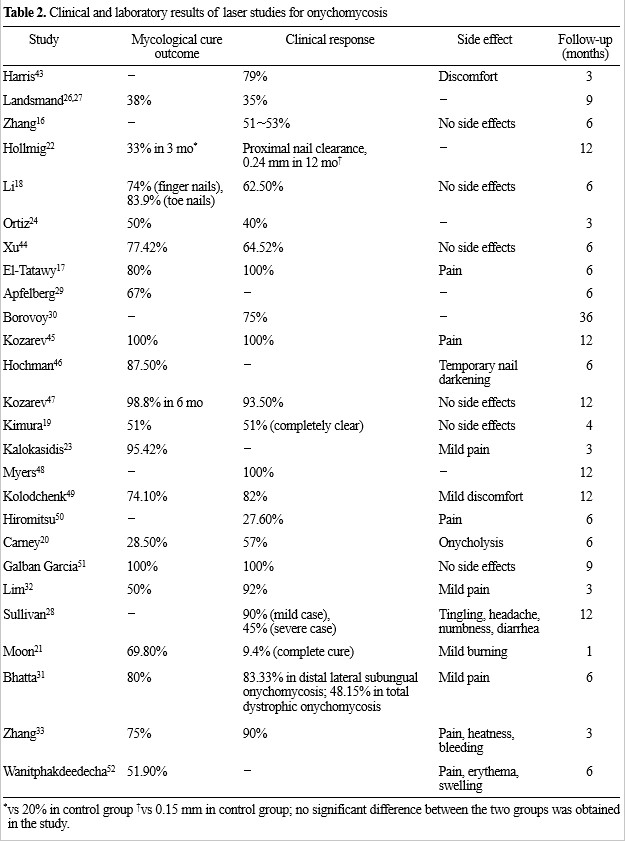
무작위대조시험 연구들에서는 밀리초 이상의 긴 펄스폭의 Nd:YAG 레이저를 사용한 연구들이 가장 많았다. 그 이외에 마이크로초와 나노초의 펄스폭을 이용한 연구도 있었다. Zang 등[16]이 2012년에 발표한 연구에서는 1,064 nm의 Nd:YAG 레이저로 30밀리초, 240~324 J/cm2의 설정하여 1주 간격으로 4~8회로 감염된 발톱에 조사하고 6개월간 관찰 시에 51% 이상의 임상적인 호전을 관찰할 수 있었다. 또한 2015년 El-Tatawy 등[17]이 연구에서도 35밀리초, 35~40 J/cm2로 설정된 Nd:YAG 레이저를 1주 간격으로 4회 조사하였을때 100%에서 임상적인 호전을 보였고 진균학적 검사에서도 80%의 호전을 관찰할 수 있었다. Li 등[18]은 1,064 nm 파장의 레이저로 치료하였을때 손톱에서도 발톱과 거의 동등한 효과를 가지는 것을 확인하였다. 정리하자면 밀리초 펄스폭의 Nd:YAG 레이저를 사용한 손발톱진균증의 치료에서 6개월 시점에 약 70% 이상의 진균학적 검사 음성률을 나타냈고 육안으로 50% 이상의 임상적인 호전을 보였다. 이에 따른 부작용은 레이저 시의 약간의 통증 이외에는 관찰되지 않았다.
마이크로초 펄프폭의 Nd:YAG 레이저를 이용한 연구에서는 대부분이 300마이크로초 펄스폭을 이용하였고 5 J/cm2에서 16 J/cm2까지의 다양한 단위면적당 에너지로 조사하였을때 28% 이상의 진균학적 음성률, 51% 이상의 임상적인 호전도를 보였다[19],[20],[21]. 그러나 300마이크로초 펄프폭을 이용한 무작위대조시험에서는 5 J/cm2로 2회의 치료 이후 12개월 추적관찰에서 대조군에 비해 치료군에서 유의한 임상적인 호전도를 발견할 수 없었다[22]. 저자들은 3개월 시의 진균학적 검사에서도 음성률의 유의한 차이를 관찰할 수 없어 Nd:YAG 레이저의 효과에 대해서 부정적으로 판단하였으나 효과를 보였던 다른 연구에 비해 적은 레이저 횟수를 고려할 때 레이저의 설정과 시행 횟수에 따른 결과의 차이가 있었을 것으로 보인다.
나노초 펄스폭의 큐스위치(Q-switched) Nd:YAG 레이저를 이용한 연구의 경우 532 nm 파장과 1,064 nm 파장의 레이저를 14 J/cm2로 중복 조사하여 2회 시행하였을 때 3개월 정도의 관찰기간 이후에 95.4% 정도의 진균 검사상 음성률을 보였다[23].
그 외에도 1,320 nm의 350마이크로초 펄스폭의 Nd:YAG 레이저를 이용한 연구에서도 3개월 이후에 50%의 진균학적 음성화 소견을 관찰할 수 있었다[24].
이와 같은 결과를 종합해볼 때 1,064 nm Nd: YAG 레이저 치료를 반복해서 치료한 경우에 6개월 정도의 기간 이후에 50% 이상에서 임상적인 호전도를 관찰할 수 있는 것으로 보이며 경미한 통증 이외의 부작용은 관찰되지 않아 경구약으로 치료하기 어려운 환자에서 단독 혹은 도포제와 병용요법 등으로 시도해 볼 수 있을 것으로 생각한다. 그러나 이와 같은 연구의 많은 수가 손발톱진균증의 치료를 위한 전용 레이저로 개시된 연구임을 고려했을 때 다른 파장의 Nd:YAG 레이저 및 다양한 펄프폭의 레이저의 임상적인 가치는 아직까지 연구해야 할 부분이 많으며 진균학적 치료에 대한 서로 다른 판정 기준과 재발률에 대한 연구의 부재, 비용 등의 문제를 고려할 때 앞으로도 전통적인 치료법을 대체하기 위해서는 해결해야 할 부분이 많이 남아있다.
다이오드 레이저
적외선 영역의 870 nm와 930 nm의 파장은 Candida albicans와 T. rubrum의 성장을 억제하는데 이는 글루타티온(glutathione)의 감소로 증가한 활성산소 의한 과도한 손상에 의해서 생물학적 성장이 억제되는 것으로 생각된다[25]. 870 nm와 930 nm의 이중파장 다이오드 레이저를 이용한 무작위대조 연구에서는 4회의 레이처 치료 후에 85%에서 정상발톱 성장을 확인할 수 있었고 3회의 치료 이후에 시행한 진균학적 검사에서 75%가 음성 소견을 나타냈다[26]. 9개월 간의 추적관찰 시에도 38%에서 진균학적 음성 소견을 보였다. 부작용으로는 열감과 따끔거리는 느낌이 있었으나 치료에 큰 영향을 주는 정도는 아니었다[27]. 그 외에도 405 / 635 nm의 이중파장 다이오드 레이저를 이용하여 4회의 치료 시에 12개월 추적관찰 시에 중증도에 따라서 45%에서 90%의 임상적 호전도를 나타냈다[28].
다이오드 레이저를 이용한 손발톱진균증의 치료는 임상적인 연구결과가 많지 않아서 아직까지 정확한 임상적 유용성을 판단하기가 어렵다.
이산화탄소 레이저
이산화탄소 레이저는 손발톱진균증에 가장 오래 전부터 사용되었으며 적외선 영역의 10,600 nm의 파장은 조직에 흡수되어 열 에너지로 전환되어 조직을 소작하거나 자르는 역할을 한다[29]. 1992년에 이산화탄소 레이저로 발톱에 1 mm 간격의 작은 구멍을 만들고 항진균 도포제로 치료하는 방법이 소개되었고 3년 간의 추적관찰 시에 약 75%의 임상적인 호전도를 관찰할 수 있었다[30]. 최근에는 이산화탄소 레이저에 프락셔널 레이저 기술이 도입되어 손발톱판에 일정한 간격의 작은 구멍을 만들어 약물 전달을 효율적으로 할 수 있게 되었고 이를 이용한 연구에서도 50% 이상의 진균학적 음성과 48~92%의 임상적인 호전도를 관찰할 수 있었다[31],[32]. 저자들은 위의 방법을 이용한 치료가 외과적인 감량효과와 약물 전달의 증가의 효과를 동시에 달성할 수 있어서 다른 레이저 및 광선장비가 갖는 한계점을 극복할 수 있는 의미 있는 치료 방법으로 생각하며 앞으로 무작위대조시험 등의 추가 연구가 필요할 것으로 생각한다.
Erbium yttrium aluminum garnet (Er:YAG) 레이저
2,940 nm 파장의 Er:YAG 레이저를 인체에 조사하였을 때 인체조직이 함유하고 있는 물에 흡수되어 효과를 나타내게 되는데 주변조직에 손상을 최소화하면서 목표하는 조직을 정확히 파괴하는 장점을 가지고 있다. 이에 프락셔널 기술을 결합하여 손발톱판에 다수의 레이저 기둥을 만들어 주변조직의 파괴를 최소화 하면서 치료효과를 극대화하는 방식이 피부과 치료에서 널리 사용되고 있다. Zhang 등[33]은 프락셔널 Er:YAG 레이저를 이용하여 1~4주 간격으로 6회간 35~62 J/cm2로 조사하고 항진균제를 도포하여 손발톱진균증을 치료하였고 3개월의 추적관찰기간에 75%의 진균학적 음성 소견과 90%의 임상양상 호전 소견을 확인하였다. 저자들은 이는 프락셔널 이산화탄소 레이저의 손발톱진균증 치료와 유사한 기전인 레이저를 통한 약물침투의 증가를 유도하여 효과를 나타내는 것으로 생각하며 단독요법보다 국소도포제와의 병합요법의 사용 시에 치료효과가 극대화 될 것으로 판단된다.
광역학치료
광역학치료는 특수한 영역의 파장의 광원을 조사하여 광민감제를 통해 단계적인 반응을 일으켜 조직에서 활성산소를 형성하여 생물학적 반응을 유도하는 기전을 이용한 치료이다[34]. 생체외 연구에서 hypericin, aminolevulinic acid (ALA), rose bengal 등이 살진균작용이 있는 것으로 나타났다[35]. 대부분의 광역학치료를 이용한 임상 연구는 증례보고 형식의 연구이며 2개 연구 정도가 소규모의 환자군을 대상으로 하였다. 2010년에 Sotiriou 등[36]이 30명의 발톱진균증 환자를 대상으로 10일 정도의 치료전 기간 동안 20% urea 연고를 도포하고 발톱판을 충분히 부드럽게 한 이후에 20% ALA를 도포하고 3시간 정도 후에 570~670 nm 파장의 적색광을 40 J/cm2 조사하였다. 이와 같은 치료를 2주 간격으로 3회 시행한 이후 18개월 정도의 추적관찰기간 동안에 36.6%에서 진균학적, 임상적인 호전도를 관찰할 수 있었다. 2014년 Figueiredo 등[37]이 발톱진균증 환자에게 2% methylene blue 색소를 이용하여 광역학치료를 시행하였고 40명의 대상자는 300 mg의 플루코나졸 경구약을 복용하도록 하고 40명의 대상자는 630 nm의 적색광을 18 J/cm2으로 12회 치료하였다. 12개월의 추적관찰기간 동안에 광역학치료군에서 80%의 임상적인 완치율을 보였으며 이는 대조군의 25%보다 높았다. 그러나 이 연구에서는 치료율이 더 높은 터비나핀이나 이트라코나졸 대신에 플루코나졸을 대조군에 처방하였고 이는 결과에 상당한 영향을 미쳤을 것으로 생각하나 광역학치료를 통한 첫 광범위한 관리화임상연구로써 손발톱진균증에서 그 효과를 입증하였다. 광역학치료 시에 나타나는 부작용으로는 홍반, 부종, 물집, 통증, 작열감 등이 있었으나 1~2주 정도 지나면서 사라졌으며 심각한 합병증을 만들지는 않았다[36],[37]. 광역학치료가 보편화되기 가장 어려운 문제는 긴 도포제 흡수시간(incubation time)과 충분한 임상적 효과를 내기 위한 전처치가 필요한 것인데 이에 대한 개선이 된다면 기존의 방법을 대체할 수 있는 방법으로 주목받을 것으로 생각된다.
그 외의 치료
254 nm의 자외선 C를 120 mJ/cm2로 노출하였을 때 피부사상균을 유의하게 불활성화 시키는 것이 생체외 연구에서 확인되었다[38]. 그러나 피부의 노출시에 발암의 위험성이 있는 등의 문제로 많은 연구가 되어 있지는 않다[39].
그 외에도 펨토초 펄스폭의 적외선 영역의 레이저로 T. rubrum의 성장을 억제하는 것이 알려졌고 앞으로 레이저 기술의 발전에 따라서 임상적인 응용이 가능할 것이다[40].
결 론
임상에서 손발톱진균증의 치료는 아직까지 항진균제를 이용한 전신치료와 국소치료가 일차 치료이다. 레이저와 광기술의 발전은 더 정밀하면서도 부작용을 최소화하는 치료법의 개발로 연결되었다. 현재까지는 밀리초 펄스폭의 Nd:YAG 레이저를 이용한 손발톱진균증의 치료가 가장 많은 연구가 되어 있으나 아직까지 그 기전을 완전히 설명하고 있지 못하며 마이크로초 미만의 펄스폭의 적외선 영역의 레이저의 경우 선택적 광열분해를 통해서 살진균효과를 가질 것이라고 기대하고 있으나 아직까지 그에 대한 임상적인 연구가 많지 않다. 또한 연구마다 다른 레이저 설정과 판정 기준의 상이함으로 직접적인 비교가 쉽지 않다. 그 외에 다이오드 레이저, 이산화탄소 레이저, Er:YAG 레이저 등에 대한 연구는 수가 많지 않으나 뒷받침하는 기전을 고려한다면 앞으로 새로운 치료로서의 가능성이 충분히 있다고 하겠다. 미국 식품의약국에서는 1,320 nm Nd:YAG, 1,064 nm Nd:YAG(큐스위치 및 긴 펄스폭), 532 nm output mode Nd:YAG, 630~680 nm output mode Nd:YAG, 980 nm 다이오드, 870/930 nm 다이오드 레이저 등의 손발톱진균증에 일시적인 임상적인 호전을 위한 사용을 허가하였다[9],[41]. 국내에서는 식약처에서 손발톱진균증에 긴 펄스폭의 1,064 nm Nd:YAG 사용을 허가하였다. 다만 현재까지의 레이저와 관련된 연구가 임상적인 호전도와 미용적인 개선에 치우친 점을 고려할 때 이를 뒷받침 할 수 있는 기전에 대한 연구와 잘 짜여진 무작위 대조군 연구가 선행되어야 할 것으로 생각된다[42].
광역학치료의 경우에는 전처리의 과정 및 광민감제의 흡수시간을 고려할 때 레이저 치료와 비교해서 상당한 번거로움이 있으므로 앞으로 이런 부분의 개선이 있어야 대체치료법으로써의 의미를 부여할 수 있을 것으로 생각한다.
아직까지 레이저와 기타 광원을 이용한 손발톱진균증의 치료는 경구항진균제가 금기가 되거나 환자의 요구에 의해서 보조적인 치료방안의 하나로 사용되는 경우가 많다. 그러나 현재도 양질의 연구가 계속되고 있는 점을 고려한다면 손발톱진균증의 유용한 치료법의 하나로 자리잡을 것으로 기대한다.
References
1. Lee JH, Lee Y. Topical treatment of onychomycosis. Korean J Med Mycol 2016;21:27-33
2. Sim JH, Lee JS, Lee SY, Kim SJ. A survey on the prevalence of dermatologic diseases and skin care patterns in elderly outpatients at an endocrinology clinic. Korean J Dermatol 2013;51:1-7
Google Scholar
3. Gupta AK, Jain HC, Lynde CW, MacDonald P, Cooper EA, Summerbell RC. Prevalence and epidemiology of onychomycosis in patients visiting physicians' offices: A multicenter Canadian survey of 15,000 patients. J Am Acad Dermatol 2000;43:244-248
Crossref
Google Scholar
4. Choi JS, Kim BS, Kim YW, Choi JH, Shin DH. Mating type analysis of dermatophytes using mating type gene. Korean J Med Mycol 2015;20:53-62
Google Scholar
5. Asz-Sigall D, Tosti A, Arenas R. Tinea Unguium: Diagnosis and treatment in practice. Mycopathologia 2017;182:95-100
Crossref
Google Scholar
6. Westerberg DP, Voyack MJ. Onychomycosis: Current trends in diagnosis and treatment. Am Fam Physician 2013;88:762-770
7. Kim NH, Yun SJ, Lee JB, Kim SJ, Lee SC, Won YH. Clinical study of onychomycosis observed in children (2005~2014). Korean J Dermatol 2016;54:781-787
Google Scholar
8. Gupta AK, Drummond-Main C, Cooper EA, Brintnell W, Piraccini BM, Tosti A. Systematic review of nondermatophyte mold onychomycosis: diagnosis, clinical types, epidemiology, and treatment. J Am Acad Dermatol 2012;66:494-502
Crossref
Google Scholar
9. Bhatta AK, Huang X, Keyal U, Zhao JJ. Laser treatment for onychomycosis: a review. Mycoses 2014; 57:734-740
Crossref
Google Scholar
10. Altshuler GB, Anderson RR, Manstein D, Zenzie HH, Smirnov MZ. Extended theory of selective photothermolysis. Lasers Surg Med 2001;29:416-432
Crossref
Google Scholar
11. Gupta AK, Ahmad I, Borst I, Summerbell RC. Detection of xanthomegnin in epidermal materials infected with Trichophyton rubrum. J Invest Dermatol 2000; 115:901-905
Crossref
Google Scholar
12. Wiznia LE, Quatrano NA, Mu EW, Rieder EA. A clinical review of laser and light therapy for nail psoriasis and onychomycosis. Dermatol Surg 2017; 43:161-172
Crossref
Google Scholar
13. Vural E, Winfield HL, Shingleton AW, Horn TD, Shafirstein G. The effects of laser irradiation on Trichophyton rubrum growth. Lasers Med Sci 2008;23: 349-353
Crossref
Google Scholar
14. Hees H, Raulin C, Baumler W. Laser treatment of onychomycosis: an in vitro pilot study. J Dtsch Dermatol Ges 2012;10:913-918
Crossref
Google Scholar
15. Paasch U, Mock A, Grunewald S, Bodendorf MO, Kendler M, Seitz AT, et al. Antifungal efficacy of lasers against dermatophytes and yeasts in vitro. Int J Hyperthermia 2013;29:544-550
Google Scholar
16. Zhang RN, Wang DK, Zhuo FL, Duan XH, Zhang XY, Zhao JY. Long-pulse Nd:YAG 1,064-nm laser treatment for onychomycosis. Chin Med J (Engl) 2012; 125:3288-3291
Google Scholar
17. El-Tatawy RA, Abd El-Naby NM, El-Hawary EE, Talaat RA. A comparative clinical and mycological study of Nd-YAG laser versus topical terbinafine in the treatment of onychomycosis. J Dermatolog Treat 2015;26:461-464
Crossref
Google Scholar
18. Li Y, Yu S, Xu J, Zhang R, Zhao J. Comparison of the efficacy of long-pulsed Nd:YAG laser intervention for treatment of onychomycosis of toenails or fingernails. J Drugs Dermatol 2014;13:1258-1263
Google Scholar
19. Kimura U, Takeuchi K, Kinoshita A, Takamori K, Hiruma M, Suga Y. Treating onychomycoses of the toenail: clinical efficacy of the sub-millisecond 1,064 nm Nd:YAG laser using a 5 mm spot diameter. J Drugs Dermatol 2012;11:496-504
Google Scholar
20. Carney C, Cantrell W, Warner J, Elewski B. Treatment of onychomycosis using a submillisecond 1,064-nm neodymium:yttrium-aluminum-garnet laser. J Am Acad Dermatol 2013;69:578-582
Google Scholar
21. Moon SH, Hur H, Oh YJ, Choi KH, Kim JE, Ko JY, et al. Treatment of onychomycosis with a 1,064-nm long-pulsed Nd:YAG laser. J Cosmet Laser Ther 2014; 16:165-170
Crossref
Google Scholar
22. Hollmig ST, Rahman Z, Henderson MT, Rotatori RM, Gladstone H, Tang JY. Lack of efficacy with 1,064¬nm neodymium:yttrium-aluminum-garnet laser for the treatment of onychomycosis: a randomized, controlled trial. J Am Acad Dermatol 2014;70:911-917
Google Scholar
23. Kalokasidis K, Onder M, Trakatelli M-G, Richert B, Fritz K. The effect of Q-switched Nd:YAG 1,064 nm /532 nm laser in the treatment of onychomycosis in vivo. Dermatol Res Pract 2013;2013:379725
Google Scholar
24. Ortiz AE, Truong S, Serowka K, Kelly KM. A 1,320¬nm Nd:YAG laser for improving the appearance of onychomycosis. Dermatol Surg 2014;40:1356-1360
Google Scholar
25. Bornstein E, Hermans W, Gridley S, Manni J. Near¬infrared photoinactivation of bacteria and fungi at physiologic temperatures. Photochem Photobiol 2009; 85:1364-1374
Google Scholar
26. Landsman AS, Robbins AH, Angelini PF, Wu CC, Cook J, Oster M, et al. Treatment of mild, moderate, and severe onychomycosis using 870-and 930-nm light exposure. J Am Podiatr Med Assoc 2010;100: 166-177
Crossref
Google Scholar
27. Landsman AS, Robbins AH. Treatment of mild, moderate, and severe onychomycosis using 870- and 930-nm light exposure: some follow-up observations at 270 days. J Am Podiatr Med Assoc 2012;102:169 -171
Crossref
Google Scholar
28. Sullivan R, O'Flynn D. Erchonia laser therapy in the treatment of onychomycosis. Podiatry Review 2014: 71
Google Scholar
29. Apfelberg D, Rothermel E, Widtfeldt A, Maser M, Lash H. Preliminary report on use of carbon dioxide laser in podiatry. J Am Podiatr Med Assoc 1984;74: 509-513
Crossref
Google Scholar
30. Borovoy M, Tracy M. Noninvasive CO2 laser fenestration improves treatment of onychomycosis. Clin Laser Mon 1992;10:123-124
Google Scholar
31. Bhatta AK, Keyal U, Huang X, Zhao JJ. Fractional carbon-dioxide (CO2) laser-assisted topical therapy for the treatment of onychomycosis. J Am Acad Dermatol 2016;74:916-923
Crossref
Google Scholar
32. Lim EH, Kim HR, Park YO, Lee Y, Seo YJ, Kim CD, et al. Toenail onychomycosis treated with a fractional carbon-dioxide laser and topical antifungal cream. J Am Acad Dermatol 2014;70:918-923
Crossref
Google Scholar
33. Zhang J, Lu S, Huang H, Li X, Cai W, Ma J, et al. Combination therapy for onychomycosis using a fractional 2,940-nm Er:YAG laser and 5% amorolfine lacquer. Lasers Med Sci 2016;31:1391-1396
Google Scholar
34. Ortiz AE, Avram MM, Wanner MA. A review of lasers and light for the treatment of onychomycosis. Lasers Surg Med 2014;46:117-124
Crossref
Google Scholar
35. Simmons BJ, Griffith RD, Falto-Aizpurua LA, Nouri K. An update on photodynamic therapies in the treatment of onychomycosis. J Eur Acad Dermatol Venereol 2015;29:1275-1279
Crossref
Google Scholar
36. Sotiriou E, Koussidou-Eremonti T, Chaidemenos G, Apalla Z, Ioannides D. Photodynamic therapy for distal and lateral subungual toenail onychomycosis caused by Trichophyton rubrum: Preliminary results of a single-centre open trial. Acta Derm Venereol 2010;90:216-217
Crossref
Google Scholar
37. Figueiredo Souza L, Souza S, Botelho A. Randomized controlled trial comparing photodynamic therapy based on methylene blue dye and fluconazole for toenail onychomycosis. Dermatol Ther 2014;27:43-47
Crossref
Google Scholar
38. Dai T, Tegos GP, Rolz-Cruz G, Cumbie WE, Hamblin MR. Ultraviolet C inactivation of dermatophytes: implications for treatment of onychomycosis. Br J Dermatol 2008;158:1239-1246
Crossref
Google Scholar
39. Urzová J, Jelínek M, Mikšovský J, Kymplová J. Treatment of onychomycosis using radiation of excimer laser. Adv Mat Res 2013;647:636-641
Google Scholar
40. Manevitch Z, Lev D, Hochberg M, Palhan M, Lewis A, Enk CD. Direct antifungal effect of femtosecond laser on Trichophyton rubrum onychomycosis. Photochem Photobiol 2010;86:476-479
Google Scholar
41. Ledon JA, Savas J, Franca K, Chacon A, Nouri K. Laser and light therapy for onychomycosis: a systematic review. Lasers Med Sci 2014;29:823-829
Crossref
Google Scholar
42. Gupta AK, Versteeg SG. A critical review of improvement rates for laser therapy used to treat toenail onychomycosis. J Eur Acad Dermatol Venereol 2017;31: 1111-1118
Crossref
Google Scholar
43. Harris DM, McDowell BA, Strisower J. Laser treatment for toenail fungus. SPIE BiOS 2009
Google Scholar
44. Xu Y, Miao X, Zhou B, Luo D. Combined oral terbinafine and long-pulsed 1,064-nm Nd:YAG laser treatment is more effective for onychomycosis than either treatment alone. Dermatol Surg 2014;40:1201-1207
Google Scholar
45. Kozarev J, Vizintin Z. Novel laser therapy in treatment of onychomycosis. J Laser Health Acad 2010;1:1-8
46. Hochman LG. Laser treatment of onychomycosis using a novel 0.65-millisecond pulsed Nd:YAG 1,064- nm laser. J Cosmet Laser Ther 2011;13:2-5
Google Scholar
47. Kozarev J. ClearSteps-laser onychomycosis treatment: assessment of efficacy 12 months after treatment and beyond. J Laser Health Acad 2011;2011:S07
Google Scholar
48. Myers MJ, Myers JA, Roth F, Guo B, Hardy CR, Myers S, et al. Treatment of toe nail fungus infection using an AO Q-switched eye-safe erbium glass laser at 1,534 nm. SPIE BiOS 2013
Google Scholar
49. Kolodchenko YV, Baetul VI. A novel method for the treatment of fungal nail disease with 1,064 nm Nd: YAG. J Laser Health Acad 2013;2013:42-47
Google Scholar
50. Hiromitsu N, Keishi M, Takashi S, Masataro H. Treatment of onychomycosis using a 1,064 nm Nd: YAG laser. Med Mycol J 2013;54:333-339
Google Scholar
51. Galvan Garcia HR. Onychomycosis: 1,064-nm Nd: YAG q-switch laser treatment. J Cosmet Dermatol 2014;13:232-235
Google Scholar
52. Wanitphakdeedecha R, Thanomkitti K, Bunyaratavej S, Manuskiatti W. Efficacy and safety of 1,064-nm Nd:YAG laser in treatment of onychomycosis. J Dermatolog Treat 2016;27:75-79
Google Scholar